PERIO FOR THOUGHT - Marzo 16, 2021
“Tissue Integrated Prosthesis”, era il titolo del primo libro di testo di Implant Dentistry, pubblicato da P.I. Branemark alla fine degli anni '70. Sebbene per i decenni successivi sia stata l'osteointegrazione a dominare l'odontoiatria implantare, oggi, 50 anni dopo, possiamo vedere il titolo del libro di testo di Branemark più attuale che mai! Il tessuto rimane il problema, non solo per la funzione e l'estetica, ma principalmente per la salute sostenibile a lungo termine. Il tessuto critico non è più l'osso, ma principalmente i pochi millimetri del tessuto molle perimplantare sopracrestale, dove tessuti umani, batteri e componenti meccanici interagiscono per determinare salute o malattia! Questo è il nostro moderno campo di battaglia nell'odontoiatria implantare e molti fattori possono influenzare l'esito di questa battaglia. Le dimensioni dei tessuti molli potrebbero essere una di queste? diamo uno sguardo più approfondito alle prove attuali ..!
La perimplantite è una delle principali minacce a lungo termine per il successo della terapia implantare e un caso classico in cui la prevenzione paga un dividendo elevato. Identificare e mitigare i rischi rilevanti è quindi uno sforzo importante al momento e la ricerca si rivolge a molte direzioni locali e sistemiche. Nell'ambito di questi sforzi, le dimensioni dei tessuti molli perimplantari hanno recentemente attirato molta attenzione, alla ricerca di un possibile legame con la perimplantite. Spesso affrontati come “spessore” o “altezza”, gli studi emergenti puntano all'identificazione del rischio nelle dimensioni del tessuto molle perimplantare. Ma fino a che punto siamo arrivati in questa direzione?
Chiamare le cose con il proprio nome
Per cominciare, dobbiamo definire cosa stiamo cercando. Nella mucosa orale della cresta alveolare edentula è facile definire “spessore” o “altezza” dei tessuti molli considerato la sua disposizione anatomica piuttosto semplice. Tuttavia, una volta posizionato un impianto e protesizzato, i tessuti molli acquisiscono un orientamento specifico e definiscono le strutture che richiedono precisione nella nostra terminologia. Qualsiasi indagine relativa alle dimensioni dei tessuti molli dovrebbe quindi essere definita in relazione all'orientamento e alla struttura del tessuto. Concetti come "spessore del tessuto" diventano piuttosto vaghi nel caso dei tessuti perimplantari, a meno che non siano definiti con precisione. Pertanto, allo scopo di impostare una linea di base, consentitemi di definire le dimensioni critiche di cui stiamo discutendo come nella figura: (Figura 1,2).
Chiarito quello che stiamo cercando nelle dimensioni del tessuto, definiamo anche il risultato che stiamo studiando, ovvero l'infiammazione del tessuto perimplantare indotta dalla placca come mucosite e perimplantite, con enfasi nei termini "indotta dalla placca" ..!
Dimensioni del tessuto perimplantare e perimplantite
Quindi ora veniamo alla domanda da un milione di dollari. Potrebbe essere che l'altezza o la larghezza dei tessuti perimplantari possa essere collegata al rischio di perimplantite?
E qui arriva la prima parte poco chiara, poiché la ricerca più recente sulle dimensioni dei tessuti molli si è concentrata sulla perdita ossea marginale, in particolare la perdita ossea che si verifica nei primi 3-12 mesi dopo il posizionamento implantare. Tale perdita ossea a breve termine può essere molte cose, ma è molto improbabile che sia dovuta alla perimplantite, che è un'infiammazione cronica indotta dalla placca e richiede un tempo significativo per essere stabilita e manifestarsi con la perdita ossea. Inoltre, la perimplantite non viene diagnosticata radiograficamente. L'ultimo Consensus workshop sulle malattie parodontali e perimplantari (1) ha fornito alcune definizioni di casi molto chiari per la diagnosi di perimplantite nella pratica quotidiana, nonché l'insegnamento e la ricerca, che includono la documentazione clinica della presenza di infiammazione con esiti quali sanguinamento al sondaggio e profondità di sondaggio. Di conseguenza, gli studi che mettono in relazione la dimensione dei tessuti molli (principalmente prima dell'inserimento dell'impianto) con la perdita ossea marginale radiografica senza indagare o documentare la presenza di infiammazione, non sono studi che parlano di perimplantite. Per farla breve, nella mia mente, è molto improbabile che qualsiasi perdita di osso marginale che si verifica entro i primi 12 mesi dopo il posizionamento dell'impianto sia dovuta a perimplantite. Cos'è questa perdita ossea, succede davvero, perché accade e dovremmo davvero preoccuparcene, tutto questo potrebbe essere un'ottima discussione per ... un'altra volta!
Per ora torniamo alla nostra domanda iniziale ...!
Altezza e infiammazione del tessuto perimplantare
Allora, cosa sappiamo delle dimensioni dei tessuti molli e del rischio di un'effettiva infiammazione indotta dalla placca? Esistono studi di ricerca con i parametri che stiamo cercando?
Bene, qui le cose diventano piuttosto difficili, poiché ci sono molte discussioni ma pochissimi risultati veri su cui basarsi! Ho faticato a trovare alcuni studi adeguati che possano aiutarci a rispondere a queste domande e per quanto ne so, ne ho trovati solo due: uno studio clinico (2) e uno sperimentale di mucosite (3).
Zhong, et al. (2020) ha concluso che il rischio di perimplantite aumenta di 1,5 volte per ogni mm di aumento dello spessore verticale dei tessuti molli. A prima vista, questa conclusione è più che chiara! Ma guardando un po 'più da vicino, ci rendiamo conto che il diavolo, come sempre, sta nei dettagli. Lo studio ha condotto una misurazione dei tessuti molli, la quale era nel sito palatale del lembo al momento del posizionamento implantare. Ciò corrisponderebbe all'altezza verticale della mucosa orale pre-chirurgica nel sito della cresta edentula, ma se e come questa misurazione sia correlata all'altezza dei tessuti molli perimplantari circonferenziali dopo il completamento del posizionamento, della guarigione e del rimodellamento dell'impianto, - ancora di più dopo che l'impianto è protesizzato - è in discussione. Quindi viene presentata una correlazione tra l'altezza della mucosa durante l'intervento chirurgico con le profondità di sondaggio e il sanguinamento al sondaggio da un singolo esame più di due anni dopo l'intervento. Sfortunatamente, non ci sono misurazioni al baseline sulle condizioni dei tessuti molli, altezza dei tessuti molli, sanguinamento al sondaggio o profondità di sondaggio al momento della connessione della protesi. Pensa che gli impianti con tessuti molli maggiori inizialmente avrebbero anche un solco inizialmente più profondo e un sondaggio maggiore. Potrebbe esserci un ovvio fattore di confusione quando basiamo la nostra diagnosi solo sul valore assoluto della profondità di sondaggio a 2 anni, quando non sappiamo quale fosse al baseline. Esiste un'ovvia correlazione tra l'altezza iniziale del tessuto perimplantare e la profondità di sondaggio, che non può da sola indicare l'inizio della perimplantite, a meno che non venga seguito prospetticamente.
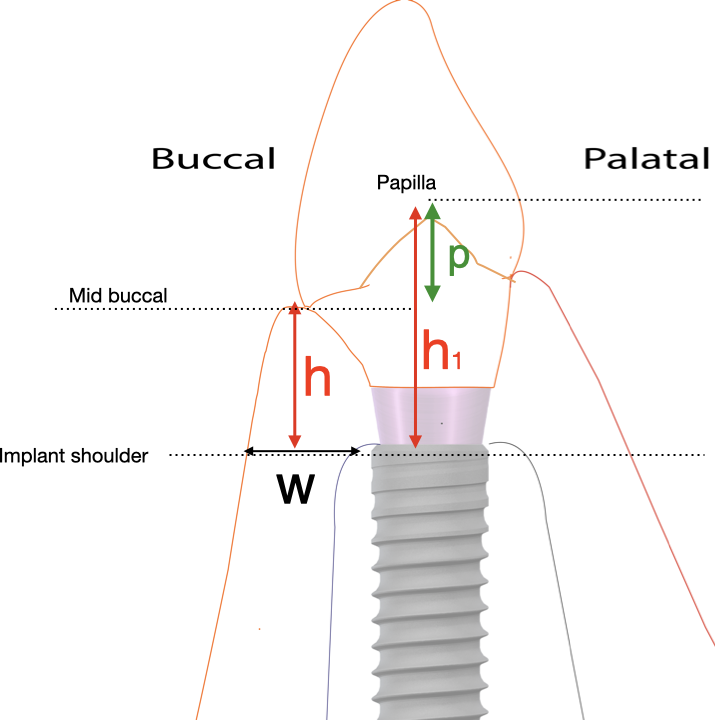
Poiché lo studio include impianti a livello di tessuto e osso (senza menzionare i protocolli di guarigione transmucosa o sommersa), impianto convenzionale e immediato, tempi di carico da 3 a 6 mesi, diventa molto difficile tenere conto del potenziale impatto di tali differenze nel post-chirurgico e guarigione e rimodellamento precoce dei tessuti. Questo fatto rende più difficile estrapolare dalla misurazione dello spessore pre-chirurgica gli esiti clinici a lungo termine relativi all'infiammazione perimplantare.
Tuttavia, nonostante alcune limitazioni, lo studio indica una direzione. Nella mia mente, non è l'altezza del tessuto pre-operatorio che conta, ma i rischi iniziano con i tessuti perimplantari quando l'impianto viene posizionato e caricato. Non possiamo modificare lo spessore della mucosa della cresta alveolare, ma possiamo influenzare notevolmente la morfologia dei tessuti molli perimplantari progettando il Complesso sopracrestale dell'impianto.
Il secondo studio di cui vorrei discutere, riguardante la mucosite, è stato condotto con cura da Chen et al. In questo caso non abbiamo come esito la perimplantite, ma abbiamo uno studio molto dettagliato sull'inizio e l'instaurarsi dell'infiammazione dei tessuti perimplantari. Questa volta lo studio ha incluso i tessuti perimplantari effettivi e ha studiato l'altezza verticale del tessuto molle dalla spalla dell'impianto al margine della mucosa. Questo spazio è stato definito nello studio come “Tunnel Mucoso” e nel caso degli impianti “Tissue Level” inclusi corrisponderebbe alla lunghezza totale o parziale del solco perimplantare. Il design era semplice e potente. Sono stati organizzati due gruppi di impianti, questi con un tunnel poco profondo (1 mm o meno) e questi con uno profondo (3 mm o più). La salute del tessuto perimplantare è stata assicurata con l'igiene orale e la profilassi al baseline, quindi tutti i pazienti si sono astenuti dall'igiene orale. Non sorprende che dopo 3 settimane tutti gli impianti abbiano sviluppato mucosite. Ciò che si è rivelato diverso, tuttavia, è stato che il carico infiammatorio espresso dalla concentrazione di interleuchina era più alto nel gruppo con solco più profondo, mentre la risoluzione clinica della mucosite era più difficile in questo gruppo ed è stata ottenuta attraverso la rimozione della corona e l’igiene orale professionale . A questo punto vorrei sottolineare che lo studio ha utilizzato impianti “Tissue Level”, aggiungendo un ulteriore parametro, poiché la giunzione impianto-moncone in tali impianti può essere un punto di ritenzione della placca difficile da raggiungere, se si trova in profondità nel solco.
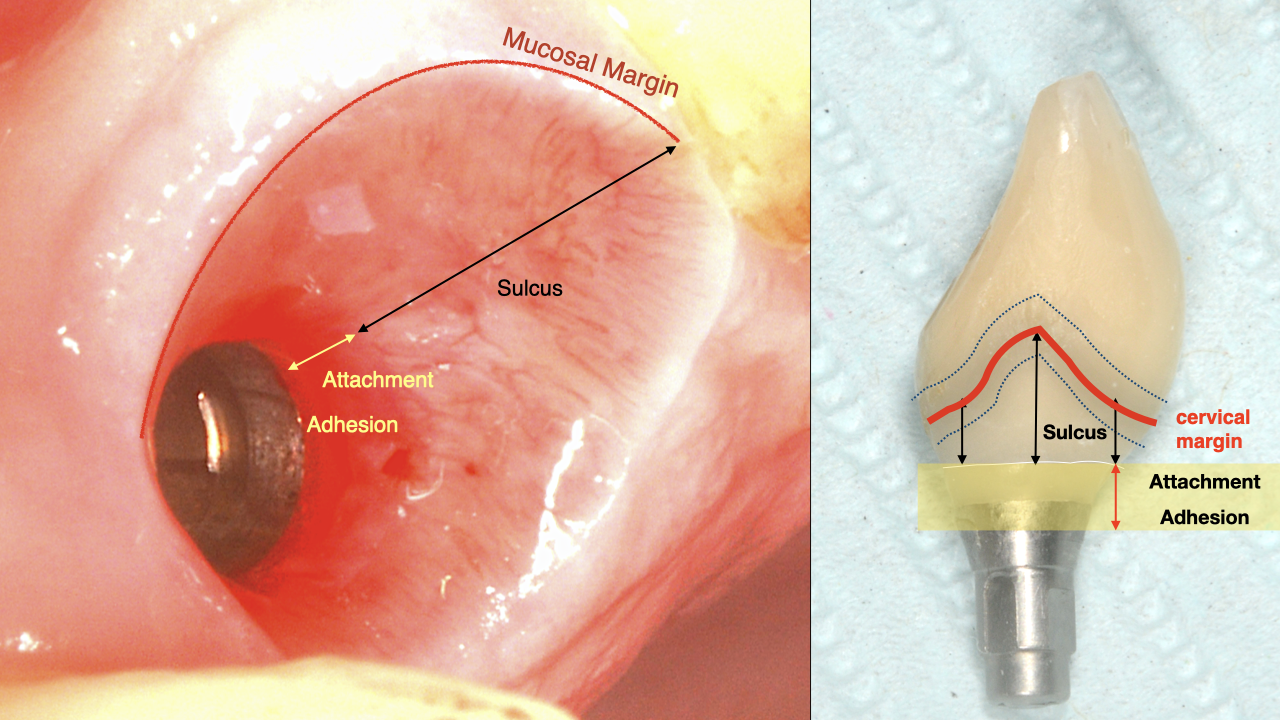
Questo studio offre due importanti conclusioni. In primo luogo, come è stato dimostrato al baseline, in presenza di un adeguato mantenimento (mantenimento professionale e igiene orale eseguita dal paziente), la profondità del solco non limitava la capacità di ottenere tessuti perimplantari sani, né riduce il rischio di perimplantite se l'igiene orale non è praticata. Inoltre, durante la fase di accumulo della placca, la risposta infiammatoria sembra svilupparsi nello stesso modo in entrambi i gruppi. In secondo luogo, una volta accertata l'infiammazione, il trattamento di impianti con solco perimplantare profondo potrebbe presentare più sfide rispetto a quelli con solco meno profondo.
Larghezza del tessuto perimplantare e infiammazione
La larghezza o lo spessore del tessuto perimplantare è un parametro spesso discusso, in particolare per quanto riguarda i risultati estetici, ma in realtà non c'è molto in termini di evidenza del rischio di perimplantite. Molti colleghi raccomandano l'aumento dei tessuti perimplantari come misura di prevenzione per ridurre, tra l'altro, il rischio di perimplantite. Tralasciando ogni considerazione estetica, l'aspettativa che l'aumento del volume dei tessuti perimplantari prevenga l’infiammazione indotta dalla placca mi sembra infondata in biologia. Non abbiamo mai considerato di aumentare i tessuti parodontali sottili per prevenire la parodontite, vero? Alcuni potrebbero dire che il tessuto perimplantare, in quanto tessuto di riparazione, è un tessuto compromesso in molti modi. Vero. Il compromesso però è strutturale non dimensionale[1] . È un tessuto meno vascolarizzato, meno cellulare, più fibroso, meno strutturato e meno attaccato meccanicamente ai punti di riferimento anatomici locali. In che modo l'aumento di volume compenserebbe tale compromesso strutturale? Se non altro, potrebbe essere che potremmo causare un compromesso o ancora di più sfrutturalo quando tentiamo di ispessire chirurgicamente i tessuti perimplantari con autotrapianti o xenotrapianti, introducendo più traumi, tessuto cicatriziale o biomateriali?
Domande che rimangono da discutere ... Ma per ora, non vedo alcuna prova che il tessuto perimplantare spesso abbia meno probabilità di soffrire di infiammazione indotta dalla placca rispetto a quello sottile. Inoltre, non vedo alcuna prova che giustifichi l'aumento "preventivo" del tessuto perimplantare in favore della perimplantite.
In conclusione ...
Il tessuto molle perimplantare è il nostro attuale campo di battaglia, dove la salute a lungo termine può essere conquistata o messa a repentaglio. È quasi ovvio che la morfologia e la struttura dei tessuti molli perimplantari siano cruciali per vincere questa battaglia, ma per fare questo dobbiamo definire i risultati in modo più preciso e studiare i tessuti molli in relazione più stretta al "quadro più ampio" . Per costruire sull'ottima analogia del “tunnel mucoso”, lo studio del tunnel è significativo solo quando conosciamo il treno che lo attraverserà. Di conseguenza, avremo bisogno di far evolvere la discussione definendo concetti e termini che descriveranno collettivamente il tunnel, così come il treno. Ci stiamo evolvendo rapidamente da termini inizialmente ampi come "spessore" e "altezza", per definire meglio la microanatomia dei tessuti, con una zona di adesione, una zona di attacco e un solco, in stretta prossimità con le caratteristiche di progettazione dei componenti meccanici in un complesso sopracrestale dell’impianto(4). Siamo solo all'inizio di questo paradigma e credo che una nuova entusiasmante ricerca sia in arrivo!
L'altezza verticale dei tessuti perimplantari è fondamentale per la creazione di un sano sigillo perimplantare. La pratica di assicurare almeno un totale di 3-4 mm per l'instaurazione indisturbata dei tessuti molli perimplantari rimane lo standard attuale. L'aumento dell'altezza verticale si tradurrà in un solco perimplantare più profondo. Se devi accettarlo, per motivi estetici, assicurati che la parte della protesi corrispondente all'apertura del solco sia completamente accessibile all'igiene orale.In fin dei conti è una malattia indotta dalla placca che stiamo cercando di prevenire. Se stabiliamo le condizioni anatomiche per un buon controllo della placca, avremo tutti meno di cui preoccuparci!
Referenze
1. Berglundh, T, et al. (2018). Peri-implant diseases and conditions: Consensus report of workgroup 4 of the 2017 World Workshop on the Classification of Periodontal and Peri-Implant Diseases and Conditions. J Clin Periodontol, 45 Suppl 20:S286-S291. doi:10.1111/jcpe.12957Canullo
2. Zhang, et al., (2020). Influence of vertical soft tissue thickness on occurrence of Peri-implantitis in patients with periodontitis: a prospective cohort study. Clin Implant Dent Relat Res, 22(3):1–9. doi:10.1111/cid.12896
3. Chan, D, et al. (2019). The depth of the implant mucosal tunnel modifies the development and resolution of experimental peri-implant Mucositis: A case-control study. J Clin Periodontol, 46:248-255. doi:10.1111/jcpe.130662.
